子供が低血糖症になった時の対処法。低血糖症の根本的な原因と解決方法を分子栄養学的アプローチから解説

子供は低血糖症になりやすいと言われています。低血糖症は、血糖値が通常よりも低くなってしまった状態の事です。特に、痩せているお子さんや筋肉量が少ないお子さんが低血糖症になりやすいと言われており、他にも食事量が少なかったり、消化吸収に問題がある場合にも低血糖症になりやすくなります。
では、子供が低血糖症に陥ってしまった場合にはどのように対処すればよいのでしょうか? また、繰り返すお子さんの低血糖症に対して、根本的に解決させるにはどのように対処すればよいのでしょうか?
今回は、子供が低血糖症になったときの対処法と、なかなか治らずに繰り返してしまう低血糖症についての対処法を分子栄養学的アプローチから解説します。
子供が急に倒れたら? 子供が低血糖症になったときの対処法
 ナンナン
ナンナンたいへんたいへん❗
ウチの子の様子がおかしいの❗
 はる かおる
はる かおる急にどうしたの❓
 ナンナン
ナンナンえぇっと、ウチの子が学校から帰ってきてから様子がおかしくって💧
急に身体の力が抜けて倒れて、顔色もすごく悪いの❗それからどんどん状態が悪化して、痙攣するようになって・・・💦
 はる かおる
はる かおる急に力が抜けて、顔色が悪くて痙攣か・・・。それはもしかすると、低血糖症かも知れないね。
 ナンナン
ナンナンて、低血糖症❓
 はる かおる
はる かおるうん、血糖値が通常よりも下がりすぎてしまう状態の事だよ。まずは一刻を争うから、バナナやチョコレート、飴など、糖分を補給させた方が良いね。
低血糖症とは? 低血糖症になると引き起こされる症状について
低血糖症とは、血糖値が正常範囲以下にまで下がってしまった状態の事です。
通常血糖値は80〜100前後に保たれていますが、何らかの原因で血糖値が80〜70以下を下回っている状態が続いていると、低血糖症と判断することが出来ます。
低血糖症にもいくつか種類がありますが、お子さんが発症する低血糖症の殆どは、主に「ケトン性低血糖症」と呼ばれる低血糖症です。これは、食事量が足りなかったり、運動会など激しい運動を行ったりした事によって糖の消費量が増大した場合に引き起こされる低血糖症になります。
低血糖状態になると、冷や汗や動機、意識障害や痙攣、手足の震えなどの症状が現れることもあり、最悪の場合は死に至る恐れもあります。
他にも、「食べた後や夕方になると猛烈な眠気が襲ってくる」「夜寝ていると目が覚めてしまう」「悪夢を見る」というのも低血糖の典型的な症状の1つです。それ以外にも耐えられないほど甘い物の欲求が強くなったり、気分が落ち込んだり不安感に襲われるなど、その症状は多岐にわたります。

低血糖症の主な症状
- 全身の倦怠感、疲れやすい
- 集中力が無い
- 眠気が強く、朝起きられない
- 寒がり、低体温
- 動悸がする
- めまいがする
- 冷や汗をかく
- 不眠
- イライラする
- 頭痛
- 神経過敏
- 不安、恐怖感が強くなる
- 太りやすくなった
このため、低血糖の症状が起こった場合には速やかな糖分の補給と、低血糖症に陥らないために十分な食事を行う事が大切です。
私達の身体は、食べた物をエネルギーに変えて身体を動かしています。血糖値も同じで、普段私達が食べた物を元に血糖値を維持しています。この時、食事量が少なかったり、抜いてしまったりしてしまうと、血糖値を維持するための材料が足りなくなってしまいます。その結果、血糖値が下がってしまい、低血糖症を引き起こしてしまうのです。
特にお子さんが発症するケトン性低血糖症の1つの原因は、食事量の不足によるものと言われています。これは、朝食や夕食が少なかったり、抜いたりしてしまうことによるカロリー不足が主な原因です。
ケトン性低血糖症に陥らないようにするためにも、日頃から十分な食事量を確保し、間食をうまく取り入れて低血糖症を防ぎましょう。
 はる かおる
はる かおる子供は成長期による栄養需要増加や、活動エネルギーが多いから糖の必要量が多くなるよ。食事の量が少なかったり、抜いたりしてしまうと、すぐに体内の糖が枯渇して低血糖症を引き起こしやすくなるから注意してね❗
子供が低血糖症になったときの応急処置方法。まずは糖分を補給させる事が最優先です。
では、実際にお子さんが低血糖に陥ってしまった場合、どのように対処すればよいのでしょうか。
もし、意識障害を起こしていたり、物を飲み込むことが出来ない状態でしたら、早急に救急車を呼んで下さい。低血糖症は命に関わる事態ですので、迅速な対応が必要です。
逆に、お子さんに意識があって何か食べられる状態なら、まず第一に糖分を補給させましょう。そのまま何もせず血糖値が下がってしまうと、意識障害など更に重篤な症状に発展する恐れがあります。そうならないためにも、まずは吸収の良い糖分を摂取させて、血糖値を速やかに上昇させることが必要です。
糖分の補給に向いている食べ物としては、以下のような物が挙げられます。
速やかな糖の補給に向いているもの(ブドウ糖)
- あめ(砂糖、ブドウ糖が使われている物)
- ラムネ(ブドウ糖が主成分の物)
- 果物(バナナ、リンゴなど)
- ジュース(100%ジュースや、砂糖・果糖ブドウ糖液糖が使われている物)
- ハチミツ
この他にも、チョコレートやクッキーなどでも大丈夫です。ただし、硬いグミやガムなど、よく噛まないと食べられない物や誤嚥する危険性がある物についてはなるべく避けて下さい。
また、人工甘味料が使われている物や、カロリーオフ、糖質オフの飴やチョコレートなどは、ブドウ糖が含まれていないために血糖値を上げられません。これらは血糖値に影響を与えない糖分が使われているため、低血糖時の糖分補給には不向きです。
血糖値に影響を与えない糖や食べ物
- 人工甘味料など(アスパルテーム、サッカリン、ネオテームなど)
- オリゴ糖
- 果糖
- ラカント
- スクラロース
- アドバンテーム
- ステビア
- エリスリトール
- ゼロカロリー飲料
- 糖質オフクッキーやチョコレート
- ゼロカロリーの飴
糖分を補給させる際は、パッケージのウラ面を見て、人工甘味料が使われていないかどうかや、砂糖、ブドウ糖が使われているかどうかをよく確認してから選びましょう。
ただし、この時、糖分の取り過ぎには注意が必要です。これらの食べ物は血糖値の上昇をもたらしてくれる反面、摂りすぎると血糖値の乱高下を引き起こす可能性があります。血糖値の乱高下とは、甘い物の摂りすぎによって血糖値が急上昇し、その後大量のインスリンの分泌によって血糖値が急降下してしまう状態の事です。

血糖値の急上昇が起こると、血糖値を下げるためにインスリンというホルモンが過剰に分泌されます。このインスリンが効き過ぎることによって血糖値が下がりすぎてしまい、低血糖に陥ってしまうのです。
低血糖時には糖分の補給が有効ですが、摂りすぎた場合はむしろ低血糖症を繰り返してしまう事態に繋がることがあります。くれぐれも、糖分の取り過ぎには注意して下さい。
 はる かおる
はる かおるお子さんが低血糖症を引き起こした場合は、まず第一にブドウ糖が含まれているラムネやハチミツなどで糖分の補給をしてあげてね。
ただ、この時に単糖類を大量に与えると血糖値が上がりすぎてその後急激に下がる可能性があるから、ゆっくり消化されるおにぎりなんかを食べさせると良いよ。
子供の低血糖症を防ぐために。まずは日頃から十分な量の食事を摂らせることが大切です。
ここまでは、子供の低血糖症の原因や応急処置について解説してきました。低血糖症は、一度陥ると命に関わる恐ろしい病気です。そのため、低血糖症に陥ってから慌てて対処するよりも、日頃から低血糖症に陥らないために十分な対策を行っていく事が重要です。
お子さんが低血糖症に陥らないために行うべき対策としては、日頃から十分な食事を摂らせることです。お子さんが発症する低血糖症の殆どは、主に「ケトン性低血糖症」と呼ばれる低血糖症になります。これは、食事量が足りなかったり、運動会など激しい運動を行ったりした事によって糖の消費量が増大した場合に引き起こされる低血糖症です。
このことから、子供の低血糖症を予防するには第一にカロリーをしっかり摂らせることと、食事はなるべく抜かないようにしましょう。特に朝食が重要で、朝食を抜くとエネルギーが足りなくなって低血糖症を引き起こしやすくなります。また、日中の活動が多い時間帯では、おやつなど補食を上手く取り入れることで血糖値が下がりすぎてしまうことを予防出来ます。
低血糖を予防する食事内容は、和定食や地中海料理がオススメ。成長期はタンパク質を中心にカロリーをしっかり補給しましょう。
もしかすると、朝食は食パンやシリアルだけで済ませていたり、食べないからといって何も食べさせずに学校に行かせていませんか?
成長期のお子さんは、日々成長のためにカロリーや栄養を多く消費しています。朝食をパンやシリアルだけで済ませてしまうと、十分な栄養やカロリーが摂れないため、低血糖症に陥りやすくなってしまいます。
また、朝食を食べたくないお子さんも多く、もし朝食を抜いてしまうと低血糖症に陥りやすくなってしまいます。低血糖症を引き起こさないようにするためにも、朝食はしっかり食べさせてあげましょう。
オススメの朝食としては、やはり和食がオススメです。ご飯に味噌汁、納豆に卵焼き、焼き鮭などの和定食は、炭水化物に脂質、タンパク質をバランスよく摂る事が出ます。
また、食事内容としては他に地中海料理もオススメです。地中海料理は、肉や魚などおかずの種類も多く、炭水化物や脂質、タンパク質をバランスよく摂る事が出来ます。朝から凝った料理を作って食べさせる必要はありませんが、なるべくバランスのいい食事を心がけましょう。


この時、必要な量のカロリーはしっかり摂るようにして下さい。カロリーは身体を動かすために必要なエネルギー源のことで、これが足りなくなると低血糖を引き起こしやすくなります。
必要なカロリー量は年齢や体格、活動量で変わります。お子さんに必要な量のカロリーを計算して、十分な量を摂らせてあげてください。お子さんに必要なカロリー量については、次のサイトで計算することが出来ます。

サイト上で、お子さんの身長と体重、年齢と性別を入力し、活動レベルを「低い」「普通」「高い」の中から選択して「計算」ボタンを押せば、一日に必要なエネルギー量と基礎代謝量が分かります。
ここで計算したカロリー量を参考に、一日に必要なエネルギー量は必ず摂取するようにして下さい。
例えば、ある人の基礎代謝量が1320kcal/日、一日に必要なエネルギー量が2292kcal/日だとしましょう。

この基礎代謝量は、「体温など生命維持をするために絶対必要なカロリー」のことです。この基礎代謝を下回ると命の危険に晒されてしまいます。基礎代謝量以上のカロリーは生きる上で最低限必要なカロリーですので、絶対に下回らないよう注意してください。
一日の必要エネルギー量は、基礎代謝に加えて体を動かしたり、頭を使ったり、喋ったりするなど日常生活を送る上で必要なカロリーが足されたものです。この一日の必要エネルギー量を十分に摂取する事で、低血糖症に陥ることを防ぐことが出来ます。逆に、この一日に必要なエネルギーよりも摂取カロリーが足りないと、低血糖症の発症や筋肉量の低下に繋がります。
そのため、お子さんに必要な一日のエネルギー量を計算し、これを下回らないような食事をするようにしましょう。
このカロリーは、多すぎても少なすぎても身体にはよくありません。必要エネルギー量よりも多いカロリーを摂取してしまうと肥満に繋がります。適切なカロリー摂取量を心がけて下さいね。
それから、低血糖症を防ぐには朝昼晩の三食共に十分な量の食事を摂る事が大切ですが、一度に十分な量の食事が摂れないお子さんもいます。この場合は少量の食事を何回かに分けて食べる「回数頻回食」を行ってみて下さい。
 ナンナン
ナンナン低血糖症を防ぐためには、適切なカロリーの摂取量が大事なんだね❗
 はる かおる
はる かおるその他にも、タンパク質やビタミンB群など栄養素の補給も大事だよ❗
消化吸収能も弱っている可能性もあるから、血液検査を受けてお子さん状態の確認することも大切だよ。
一度に多く食べられないお子さんは、食事をこまめに摂る回数頻回食を実践しましょう。
お子さんの状態によっては、一度に多く食べられないお子さんも居ます。この場合は、少量の食事をこまめに摂る「回数頻回食」を実践してみましょう。
回数頻回食とは、1時間や2時間おきに少量の食事を何回も摂取する事です。また、朝昼晩の三食に加えて、間に間食を挟むという方法もあります。
こうすることによって一日を通して十分な糖質とカロリーを摂取でき、血糖値を一定に保てるので低血糖も防ぐことが出来ます。
回数頻回食のコツは、「吸収が比較的穏やかな糖質を組み合わせる」事と、「なるべくこまめに食べる」ことです。こうすることで血糖値の乱高下を防ぎ、更に血糖値を下げないように安定させることが出来ます。

ここで言う吸収が比較的穏やかな糖質とは、お米や芋類などのデンプン質のことです。
デンプンは噛むことによって徐々にブドウ糖に分解され、徐々に吸収されていきます。このため、精製された砂糖を補給するよりも、比較的穏やかに血糖値を上昇、維持させることが出来ます。
お団子くらいに小さく握ったおにぎりを1時間おきに食べるなど細かく分けて食べれば、血糖値をなるべく一定以上に保つことが可能です。
加えて、お米などのデンプン質は油でコーティングすると急激な血糖値の上昇を緩やかにしてくれます。具体的には、チャーハンやピラフなど、お米を油で炒めるものがこれにあたります。
これらも低血糖の予防としてはそれなりに活用出来ますので、吸収の早い糖質と吸収の遅い糖質を組み合わせてなるべく回数頻回を行い、十分なカロリーの確保と低血糖の予防をしてみて下さい。
また、成長期のお子さんの場合は、おやつなど間食を摂らせてあげることも低血糖症の予防に効果的です。


おやつの種類としては、先ほど解説したように飴やチョコレート、クッキー、果物などがオススメです。この場合も、人工甘味料やカロリーオフの食べ物は避け、砂糖や果糖が含まれているものを選びましょう。
食べる時間としては、食事と食事の間や、外遊びをしているとき、勉強をするときなどエネルギーの消費が増えるタイミングで摂るのがオススメです。
 ナンナン
ナンナン一度に多く食べられないお子さんは、回数頻回食で持続性がある糖を摂ることも大切なんだね。
 はる かおる
はる かおるうん、お米は冷やすと食物繊維に変わってさらに消化が遅くなるよ。油で炒めたり冷やしたり、工夫しながら量を調節して摂っていくことが大事だね。
それと、外遊びをしたり勉強すると糖の消費が増えるから、その時にはおやつなど間食を取り入れることも効果的だよ。
 ナンナン
ナンナン分かった❗
色々試してみるよ❗
食事を工夫しても繰り返す低血糖症。その原因にはもしかして消化吸収能の低下が関係しているかも。
ここまで、お子さんの低血糖症としてしっかりとカロリーを確保すること、一度に食べられない場合は回数頻回食を行う事について解説してきました。ただ、このような食事の改善だけでは根本原因にならない場合もあります。
特に、何度も低血糖症を繰り返してしまう場合や、食事を工夫しても低血糖症に陥ってしまう場合は、胃や腸などの消化吸収能に問題があるかもしれません。
私達の身体は、食べた食べ物を細かく分解して吸収する機能を備えています。例えば、大きな食べ物は口でよく噛んで細かくし、胃では胃酸によって更に分解しています。この分解して細かくなった食べ物は、最終的に小腸で吸収され、残りかすは便として排泄されています。
この消化吸収の過程に問題があると、食べた食べ物がうまく消化・吸収することが出来ません。その結果、食べていても体内で栄養が不足し、低血糖症に陥ってしまうのです。

特に、十分な消化吸収を行うためには各種臓器から分泌される消化酵素の働きが重要です。例えば、炭水化物を分解する際は唾液やすい臓から分泌される「アミラーゼ」という消化酵素が必要ですし、タンパク質を分解するためには胃酸に含まれる「ペプシン」と呼ばれる消化酵素が必要です。
これら消化酵素はタンパク質を分解したアミノ酸から作られており、タンパク質が不足するとこれら消化酵素の合成量が低下してしまいます。低血糖症を発症しやすいお子さんはタンパク質不足に陥っている傾向が多く、その原因の多くが朝食をパンやシリアルだけで済ますなどの食生活に問題がある場合が多いです。
また、タンパク質を消化するために必要な「ペプシン」もタンパク質を元に作られている事から、タンパク質が不足するとますますタンパク質不足が進行します。このような事も、食べた食べ物が十分に消化吸収出来なくなる原因です。

このことから、慢性的に栄養が不足している状態だと、消化酵素の分泌量が低下して消化吸収がうまく出来なくなり、低血糖症を発症しやすくなります。このような場合は、食事内容の工夫に加えて消化サポートも必要です。
具体的には、先ほど解説した回数頻回食に加え、消化酵素のサプリメントを併用するのがオススメです。消化酵素のサプリメントには、アミラーゼやリパーゼ、ペプシンなどの消化酵素が配合されている物があり、これらが食べた物の消化を助けてくれます。
また、過敏性腸症候群や機能性ディスペプシアなど消化管に問題がある場合は、消化酵素のサプリメントに加えてアミノ酸やグルタミンを摂取する事も効果的です。グルタミンはアミノ酸の一種で、腸のエネルギー源として利用されます。加えて、アミノ酸の状態であれば消化の必要が無いため、消化管に問題がある場合でも吸収することが可能です。
ただし、これら消化酵素のサプリメントを選ぶ場合はサプリメントの質に気をつけて下さい。消化酵素は強力すぎると自身の粘膜を消化してダメージを与えてしまう場合があります。逆に弱すぎる物だと、消化酵素自体が胃酸で分解されてしまって効果が無くなってしまいます。
特に市販されている安いサプリメントや海外サプリメントは、品質が劣化したり効力が無くなっていたりするものが多くあります。このため、無闇に独自で栄養療法を行う事はむしろ危険です。しっかりとアプローチしたい場合は分子栄養学実践専用のサプリメントを使いましょう。
それから、実際に消化吸収能に問題があるかどうかは、検査を受けて頂くことがオススメです。

消化管の中でも最も中心的な役割を担っているのが「胃」です。胃の働きが悪くなるとタンパク質の消化吸収能が低下し、低血糖症を発症しやすくなります。
この胃の状態は、血液検査によっておおよそ知ることが出来ます。検査項目としては、「PG1」や「PG2」「Hp抗体」などです。PG1は胃酸分泌の程度を表しており、40以下の場合は消化能力が低下していると判断出来ます。
また、お子さんの場合でも母子感染などによってピロリ菌に感染している場合もあります。この場合も胃腸機能が低下し、低血糖症に陥りやすくなる1つの原因です。
年齢や状態によってはピロリ菌の除菌を検討する必要もありますので、お子さんの消化吸収能に何かしら問題がありそうな場合は、まず第一に胃の検査を受けてみて下さい。胃の検査は、オーソモレキュラー療法の血液検査で受ける事が出来ます。
オーソモレキュラー療法の詳細や、分子栄養学実践専用サプリメントの詳細につきましては、下記ページをご覧下さい。
 はる かおる
はる かおる低血糖症を引き起こしやすいお子さんの特徴として、消化能力の低下があげられるよ。特に胃の働きが低下している場合が多いから、低血糖症になりやすいお子さんは胃の状態もチェックしてみてね。
貧血があると低血糖症が重くなる。朝起きられない、あまり食欲が無いなど、低血糖症以外にも様々な不調を抱えている場合は、貧血も疑いましょう。
お子さんの場合は、食事量の不足や消化吸収能の低下などで低血糖症に陥りやすくなる以外にも、貧血によって低血糖症を引き起こしやすくなります。
これは、成長期に伴う鉄の需要増加に加え、女の子の場合では生理によって出血してしまうことからも「鉄欠乏性貧血」に陥りやすくなるためです。また、食事量の不足や偏った食生活によって鉄分の摂取量が少なくなってしまう場合も鉄不足を引き起こすことがあります。
鉄欠乏性貧血とは、その名の通り鉄の摂取量が少ない場合や不足している場合に起こる貧血のことです。この鉄欠乏性貧血は、全体の貧血原因の約7割を占めていると言われています。
この鉄欠乏性貧血は子供に多く、理由としては骨や皮膚などの成長や合成に鉄分が欠かせないためです。特に子供の身長が伸びる速度は著しく、骨を伸ばすためには骨の鉄筋部分を担う「コラーゲン」が欠かせません。このコラーゲンは鉄を材料に作られており、骨以外にも肌や歯肉など様々な組織においてコラーゲン繊維が重要な役割を果たしています。

成長期のお子さんは身長を伸ばすためにコラーゲンの合成量が著しく、日々大量の鉄分が消費されています。また、初潮を迎えた女の子の場合は毎月月経によって定期的に出血しますので、さらに鉄分の消費量と必要量が増加します。
他にも、先ほど解説した消化吸収能の低下や、病気、怪我などによって出血量が多くなったり、部活など運動の衝撃によって溶血が亢進すると鉄欠乏性貧血になりやすくなります。

このことからも、成長期のお子さんは貧血になりやすい傾向にあります。加えて、現代の食生活で摂取量が多くなったコーヒーや紅茶などのジュースや、レトルト、インスタント食品の摂取量増加によって、十分な鉄分を補給することが難しくなりました。
これらは「タンニン」や「リン酸」などが多く含まれており、これらの成分は鉄分の吸収を阻害してしまいます。そのため、余計に鉄欠乏性貧血に陥りやすくなってしまうのです。
鉄欠乏性貧血に陥る原因
- 朝食を抜くなど食事量の不足
- パンやお菓子、ラーメンやうどんなど、偏った食生活
- 肉類の摂取量低下、菜食主義
- コーヒーや紅茶の摂りすぎ(タンニンの影響)
- レトルトやインスタント食品の摂りすぎ(リン酸の影響)
- タンパク質不足
- 胃の消化能力低下
- ビタミンCやビタミンB群、亜鉛など造血に必要な栄養素の不足
そんな貧血の主な症状としては、「朝起きられない」「めまいや立ちくらみがする」「爪がもろくてすぐ割れる」「喉に違和感があり、物を飲み込みにくい」など。この他にも、下図のように様々な症状が引き起こされます。

このような不調の症状が多岐にわたることから、元々は貧血が原因にも関わらず「うつ病」や「パニック障害」「起立性調節障害」などの精神疾患と間違えられてしまう場合も少なくありません。しかも、貧血と低血糖症の症状は似ている部分もあり、この2つの症状が重なる事で更に症状が酷くなることもあります。
例えば、低血糖症の主な症状を下記の表にまとめてみました。鉄欠乏性貧血の症状と見比べてみると、かなり似ていることが分かりますよね。
低血糖症の主な症状
- 全身の倦怠感、疲れやすい
- 集中力が無い
- 眠気が強く、朝起きられない
- 寒がり、低体温
- 動悸がする
- めまいがする
- 冷や汗をかく
- 不眠
- イライラする
- 頭痛
- 神経過敏
- 不安、恐怖感が強くなる
- 太りやすくなった
また、貧血と低血糖症はどちらも症状が似ているので、低血糖症の裏に貧血が隠れていることにも気がつかない場合が多いです。もしくは、どちらも徐々に進行していくことから不調の状態に慣れてしまい、貧血や低血糖を抱えていることにすら気がつかない人もいるほどです。このため、貧血も低血糖症も精神疾患など他の病気と間違えられやすい病気でもあります。
そして、この貧血の中でも気をつけたいのが、病院では貧血と診断されていないけど貧血になっている「隠れ貧血」の存在です。通常、貧血かどうかの判断は病院の血液検査で診断してもらいますよね。
しかし、現在の病院では貧血の診断を「ヘモグロビン」や「赤血球」の値が低いかどうかだけで診断を行っています。ヘモグロビン値の低下は確かに貧血を診断する指標となるのですが、この値が一定以下にまで低下していない限り、仮にギリギリ下限の値だったとしても貧血と診断されません。この貧血と診断されていなくても貧血の状態になっている「隠れ鉄欠乏性貧血」のお子さんが非常に多くなってきているのです。

隠れ貧血とは、赤血球数やヘモグロビン値が正常値の範囲内だったとしても、「フェリチン値」のみが低値を示している状態であることです。フェリチンとは貯蔵鉄の事で、貧血が進行していく際には真っ先にこの貯蔵鉄から使われます。
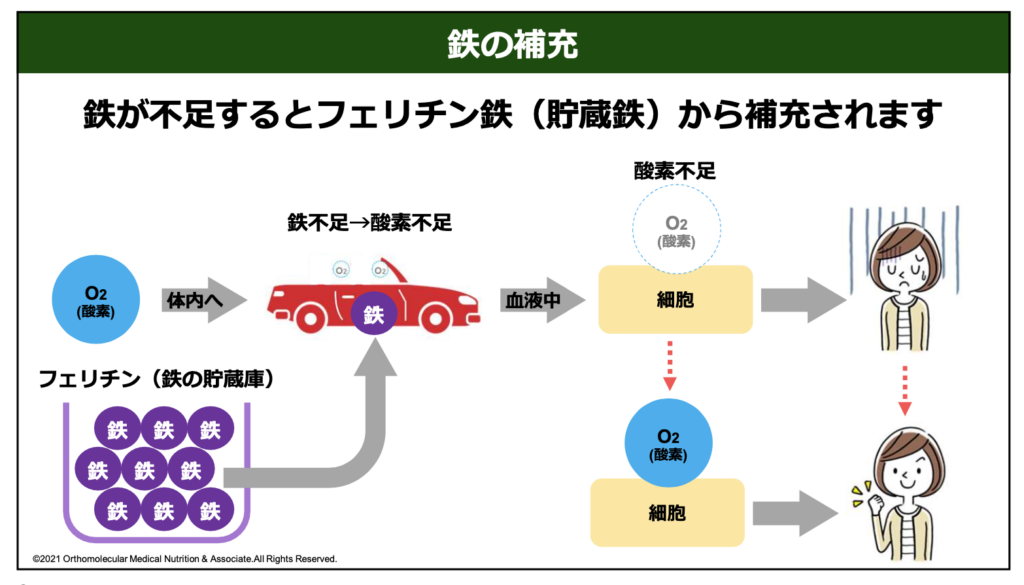
具体的には、血清フェリチン値が40ng/mL以下になっている状態で、このフェリチンの量が少なくなってしまうと、いざ出血してしまったときにヘモグロビンなどに使う鉄が十分にありません。その結果、通常時は貧血と診断されていなくても、月経などで出血した場合にスグに貧血に陥ってしまいます。このような状態が、隠れ貧血と言われている状態です。
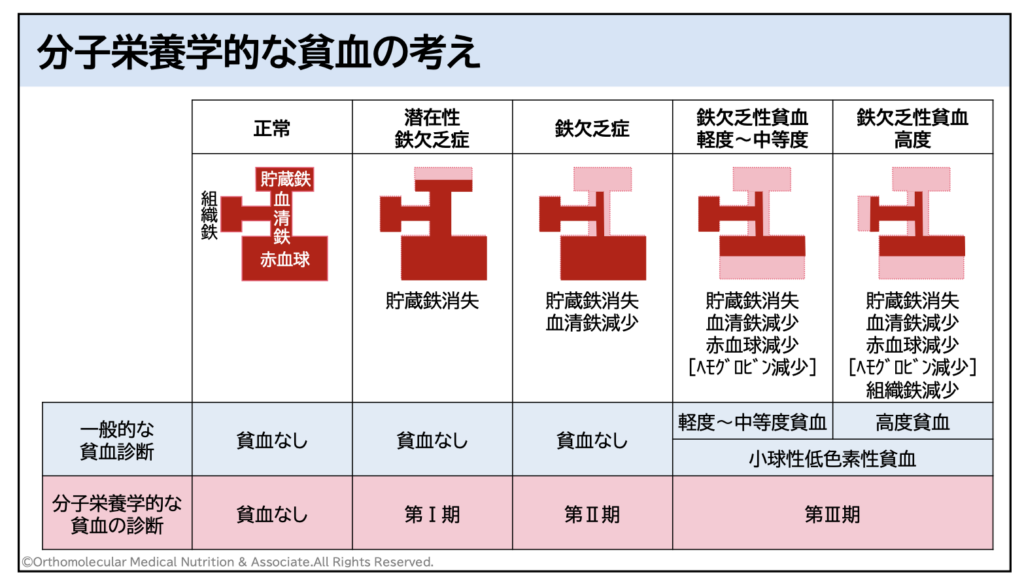
この隠れ貧血の状態では、ヘモグロビン値が下がっていなくても貧血と同じような不調が引き起こされていきます。また、貧血が徐々に進行していくことから、貧血だと気がつかないまま徐々に頭痛やめまい、倦怠感や食欲不振、朝起きられないなどの症状が悪化している場合もあります。
このような貧血と診断されていないけど貧血に陥ってしまっているお子さんはかなり多く、一般的な病院の血液検査ではまず見つけてくれません。このような貧血と診断されていないけど実際には貧血が隠れている「隠れ貧血」や「潜在性鉄欠乏性貧血」のお子さんも、低血糖症になりやすくなるので注意が必要です。
貧血になりやすいお子さんの特徴
- 朝食を抜くことが多い
- パンなど炭水化物の摂取量が多く、肉類の摂取量が少ない
- 小食であまり量を食べられない
- 偏食がある
- お腹の調子がいつも悪い
- 身長が高い
- 親が貧血と診断されたことがある
- 初潮を迎えている
- 部活などで激しい運動をしている
では、具体的に貧血と低血糖症にはどのような関係があるのでしょうか?
1つ言えることとして、貧血があると低血糖症になりやすくなるという傾向があります。その理由は、貧血の状態だと身体が作り出せるエネルギー生成量が低下してしまうためです。

貧血は単に血が足りないだけと思われがちですが、それだけではありません。血液や鉄分は体内の細胞に酸素や栄養を届けたり、脳の神経伝達物質を合成する材料としても使われています。そのため、血液の量が少ないとその分だけ全身に酸素や栄養を運ぶ能力が低下し、糖をエネルギーとして利用する能力が低下します。
また、貧血では脳の神経伝達物質の合成量が低下することから、自律神経の乱れや学力の低下も引き起こす原因です。この自律神経の乱れが引き起こされると、身体は強いストレスを受けて血糖値の正常な維持が出来なくなります。

このことから、貧血は低血糖症や起立性調節障害、PMS(月経前症候群)などを発症する原因となりえます。
 はる かおる
はる かおる貧血と診断されていなくても貧血になっている「隠れ貧血」の子供は多く存在しているよ。隠れ貧血でも低血糖症を発症する恐れがあるから、まずは隠れ貧血が無いかどうかをオーソモレキュラー療法の血液検査で調べて見てね。
なぜ、貧血、鉄不足が低血糖症の原因に? 貧血と低血糖症の深い関係
では、ここからは貧血と鉄不足がなぜ低血糖症の原因になるのかについての具体的な解説に移りましょう。この関係を理解しておくことは、今後低血糖症と貧血改善を行っていく上で役に立つはずです。
まず、鉄分が私達の身体の中でどのように働いているのかについてです。鉄分は、全身に酸素を運ぶためのヘモグロビンの材料して使われる以外にも、全身の細胞がエネルギーを生み出す際の補酵素として使われています。
具体的には、私達が食べた糖質や脂質、タンパク質などは胃で消化され、小腸で吸収された後に血液中にのって全身へと運ばれます。全身へと運ばれた栄養素は細胞内のミトコンドリアへと運ばれ、このミトコンドリアがATPと呼ばれるエネルギーを産生することで、私達は筋肉を動かしたり体温となる熱をエネルギーを生み出しています。
このミトコンドリアがエネルギーを生み出すときには、鉄分を始めとしたミネラルやビタミンB群などが必要です。もし、貧血などで鉄が足りないと、ミトコンドリアがエネルギーを作る事が出来なくなってしまいます。

それから、鉄分から作られるヘモグロビンは体中に酸素を運ぶ役割も担っています。ミトコンドリアがエネルギーを産生するときには、この酸素も欠かせません。酸素が不足することで更にエネルギー産生能力が低下し、糖のエネルギー利用や糖代謝が更に低下してしまうことに繋がります。

つまり、貧血になってしまうと①糖質、脂質、タンパク質などの栄養を細胞の隅々まで運ぶ能力が低下し、②鉄が不足することでミトコンドリアがエネルギーを作り出せなくなります。さらに、③貧血状態では酸素の運ぶ量が低下し、ミトコンドリアが利用出来る酸素も減ってしまうのです。
この3つが重なる事でミトコンドリアが糖質や脂質、タンパク質などをエネルギーとして利用出来なくなってしまい、全身の細胞の働きや臓器の働き、糖の代謝が落ちてしまいます。これが、貧血から低血糖症へと繋がってしまう理由です。
例えば、貧血ではお子さんに多い「ケトン性低血糖症」を引き起こしやすくなる以外にも、糖の代謝が低下した事による「血糖値スパイク」や「隠れ低血糖」「機能性低血糖症」を引き起こしやすくなります。
隠れ低血糖や機能性低血糖症とは、炭水化物や甘い物を食べたときに血糖値が急上昇し、その後急降下して低血糖症に陥ってしまう低血糖症のことです。
通常、糖分(グルコース)は貯蔵型の糖であるグリコーゲンとして肝臓や筋肉に貯えられ、運動時や低血糖時などに必要に応じて使われています。これら糖をエネルギーとして使えない状態だと、そのぶんだけ血管内に余分な糖が溢れることになります。
この溢れた血糖はインスリンの過剰分泌を引き起こし、インスリンの効き過ぎによって血糖値が下がりすぎます。このような状態が、機能性低血糖症のような血糖値の乱高下を引き起こす原因です。

イメージとしてはこのように、甘い物や炭水化物の摂りすぎによって血糖値が急上昇し、その後すい臓から血糖値を下げるためのホルモンであるインスリンが大量に分泌。インスリンが大量に分泌されたことによって④のように血糖値が急降下し、低血糖に陥ります。
この時、低血糖は脳を動かすためのエネルギーが足りなくなるため、耐えがたいほどの眠気や動機、冷や汗や息苦しさ、不安感や気分の落ち込み、頭痛など様々な不調が表れます。さらに、意識を失ったり命を失うリスクがあることから、身体は血糖値を上げるために副腎髄質からアドレナリンやノルアドレナリン等の血糖値を上げる作用のあるホルモンを分泌します。
これら血糖値を上げる作用のあるホルモンは、同時に交感神経を刺激するため、イライラしたり不眠になったり、ちょっとしたことで爆発的な怒りが湧いてきたり等の精神症状、身体症状を引き起こしてしまうのです。
このような精神症状を伴う血糖値の乱高下を引き起こしてしまう状態を「反応性低血糖症」もしくは「機能性低血糖症」「血糖値スパイク」や「隠れ低血糖症」といいます。これら機能性低血糖症では、血糖値の波の状態に応じて精神症状や自律神経症状を伴うのが最大の特徴です。血糖値スパイクが引き起こされている状態では、糖がインスリンによって中性脂肪に貯えられてしまうため、脂肪肝や肥満になりやすくなります。
この他にも、貧血になると消化吸収能の低下や自律神経の乱れを引き起こし、血糖値が下がったときに血糖を十分に上げられなくなってしまいます。この結果、引き起こされやすいのがお子さんに多い「ケトン性低血糖症」や無反応性低血糖症のような血糖値を上げられない低血糖症です。
無反応性低血糖症とは、何を食べても血糖値が十分に上がらず、ずっと低値の状態に留まってしまう状態の事です。無反応性低血糖症の原因は、食べた物がちゃんと消化吸収出来ないために血糖値が上げられないほか、正常な血糖値を維持するために必要なホルモンを分泌している「すい臓」が疲れ切ってしまっていることも原因として考えられます。
例えば、鉄分はミトコンドリアのエネルギーとして使われる以外にも、脳の神経伝達物質の材料としても使われています。脳の神経伝達物質とは、分泌されると幸せな気分になったり、感情をコントロールしている物質のこと。うつ病の原因と関係があると言われている「セロトニン」などが有名です。このセロトニン以外にも「ノルアドレナリン」や「ドーパミン」など様々な神経伝達物質がバランス良く分泌されて、私達の精神や自律神経が保たれています。

この神経伝達物質の材料には、鉄分が欠かせません。下の図は神経伝達物質が合成されるまでの経路と必要な栄養素を表した物です。
まず、神経伝達物質を合成するためには、材料として「アミノ酸」が必要です。このアミノ酸は、肉や魚などのタンパク質を胃で分解し、小腸で吸収することで補給しています。このアミノ酸にはおよそ20種類ありますが、そのうち脳の神経伝達物質として利用出来るのは「L-グルタミン」と「L-フェニルアラニン」「L-トリプトファン」です。
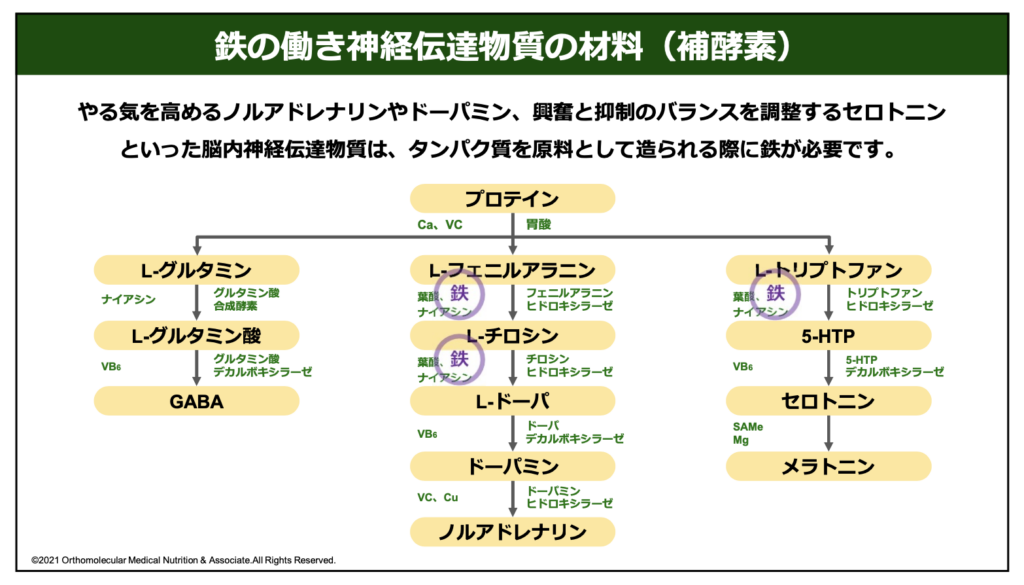
そして、この3つのアミノ酸がそれぞれ「鉄」や「葉酸」「ナイアシン」などを利用して「L-グルタミン酸」や「L-チロシン」「5-HTP(ヒドロキシトリプトファン)」などに合成され、最終的に「GABA」や「ドーパミン」「セロトニン」や「メラトニン」などに合成されて利用されています。
この脳の神経伝達物質を合成する際には、必ず鉄が必要です。例えば、「L-フェニルアラニン」から「L-チロシン」に合成する際には鉄が必要ですし、「L-トリプトファン」から「5-HTP(ヒドロキシトリプトファン)」に合成する時にも鉄が必要です。この時に体内で鉄分が不足していると、脳の神経伝達物質を合成するための材料が足りなくなってしまい、自律神経の乱れやうつ症状、朝起きられない、ストレスの増加、頭痛やめまい、PMSや消化吸収能の低下など様々な体調不良へと繋がってしまうのです。
それから、「セロトニンは幸せホルモン」だということをどこかで聞いたことがありませんか?セロトニンはノルアドレナリンやドーパミンなどを調節する以外にも、分泌されることで多幸感を得られるホルモンでもあります。
このセロトニンから合成される「メラトニン」は、体内時計を司っていたり質の良い睡眠を司っており、リラックスするための副交感神経を優位にするホルモンでもあります。
これら脳の神経伝達物質合成が出来なくなってしまうということは、副交感神経を優位にする事が出来なくなってしまうということ。副交感神経が優位に出来ない場合は、リラックス出来ない状態が続いてしまうということです。この状態では常に交感神経が優位の状態に陥り、交感神経優位の状態では胃や腸の働きが低下してしまいます。
加えて、交感神経優位の状態では常に神経が高ぶって身体がストレスを受け続け、先ほど解説した副腎からストレスに対抗するためのホルモンが大量に分泌されます。このことから、副腎が疲れて副腎疲労へと進行し、結果的に低血糖症へと繋がってしまうのです。
 はる かおる
はる かおる貧血になると、代謝能力低下から低血糖症になりやすくなるよ。その他にも自律神経が乱れたり、胃や腸の働きが落ちることで低血糖症の原因にもなる。貧血と低血糖症は関連が深い病気なんだ
子供の低血糖症を改善するにはまず貧血改善から。 ただし、無闇に鉄を補給するのは危険です!
それでは、ここからはいよいよ具体的な貧血改善の方法を解説します。
貧血は低血糖症と関係がありますので、低血糖症を改善させるためにはまず貧血改善が優先です。ただ、貧血改善と言っても、単に鉄を補給すれば改善出来るわけではありません。間違った鉄分補給や方法だと、逆に身体にダメージを与えてしまう原因になります。
特に、貧血改善を行う上で最も重視すべきは「鉄分の種類」です。鉄分には、食品から摂れる鉄分や病院で処方される鉄剤など、様々な種類の鉄分があります。この鉄分には安全な鉄分もあれば身体にダメージを与えてしまう鉄分もあります。鉄分の選び方を間違えてしまうと、貧血改善どころか逆効果にもなりかねません。その中でも特に危険な鉄分が「病院で処方される鉄剤」です。
貧血と診断された場合や治療と言えば、真っ先に「鉄剤」が思い浮かびますよね。「鉄欠乏性貧血」と言われているくらいですから、鉄を補給すれば貧血が改善出来る。そう思われています。
しかし、病院で処方される鉄剤を飲んでも、貧血を改善することは出来ません。むしろ、鉄剤を摂取する事により大量の活性酸素が発生し、胃や腸の粘膜にキズを付けてしまう可能性があるのです。

この原因は、病院で処方される鉄剤の多くが「無機の鉄そのもの」であるか、吸収効率が非常に悪い事が原因です。無機の鉄とは、タンパク質などと結合していない「鉄そのもの」の状態のものです。鉄は、酸素と結びつきやすく、錆びやすいことはご存じですよね。このサビが体内で活性酸素を発生する原因になる事から、体内では鉄を安全に運んだり利用したり出来るようにタンパク質に包まれて大切に扱われています。
しかし、鉄剤を大量に服用すると、吸収する際に「活性酸素」を大量に発生させてしまいます。活性酸素とは、酸素の一部が通常よりも活性化された状態になることです。この活性酸素の事を「フリーラジカル」とも呼びます。
この活性酸素はその活性の高さから細胞を傷つけてしまい、むしろ胃粘膜や腸粘膜を傷つけ、消化吸収能の低下や、SIBO、リーキーガット症候群、過敏性腸症候群(IBS)など炎症性の腸疾患や肝炎、非アルコール性脂肪肝などに進行してしまう可能性があるのです。この事から、病院で処方される鉄剤で貧血対策を行う事はオススメしません。
病院で処方される鉄剤の例としては、次のような物があります。
病院で処方される非ヘム鉄の例
- フェロム (フマル酸第一鉄) 有機鉄
- フェロミア (クエン酸第一鉄) 有機鉄
- リオナ (クエン酸第二鉄) 有機鉄
- インクレミンシロップ (溶性ピロリン酸第二鉄) 有機鉄(食品添加物としても使われる)
- フェロ・グラデュメット(硫酸第一鉄)無機鉄 発色剤の一種。食品添加物としても使われる。

特に処方が多い鉄剤としては、「フェロム」や「フェロミア」などがあります。これらは1回の服用量が100mgとかなり多く、これだけ飲んだとしてもたった5mg程度しか吸収することが出来ません。かなり吸収率が低い割には身体へのダメージが大きく、人によっては胃がムカムカしたり便秘になったりと副作用が出る場合があります。
対して、このような胃腸障害や活性酸素を引き起こしにくく、吸収率が高い鉄が「ヘム鉄」です。鉄には大きく分けて、「ヘム鉄」と「非ヘム鉄」に分けられます。ヘム鉄とは肉や魚などに含まれている動物性の有機鉄のことで、ポルフィリン環というタンパク質の一種と結合しているのが特徴です。それ以外の鉄は、クエン酸などと結合させた有機鉄と、硫酸第一鉄のような有機酸と結合していない無機鉄があります。

鉄剤の中には「第一鉄」や「第二鉄」と書かれている物がありますが、これは鉄イオンの状態を表しています。
第一鉄がFe2+、第二鉄がFe3+です。何だか難しい話しですが、簡単に言えば鉄が元気をちょっと失った状態(電子2個分)が第一鉄であり、二価鉄やFe2+と表されます。
第二鉄は鉄が元気をもっと失った状態(電子3個分)で、三価の鉄やFe3+と表されます。二価や三価は、失った元気(電子)の数だと思ってください。この二価の鉄が酸素と反応すると、酸素が二価の鉄から元気(電子)を1つ奪っていきます。すると、二価の鉄は元気(電子)をさらに1つ失って、三価の鉄になります。逆に、三価の鉄がビタミンCや水素などによって元気(電子)1つ受け取ると、ちょっと元気になって二価の鉄になります。これを酸化還元反応と言います。
つまり、酸化とは電子を失うこと、奪われることであり、還元とは電子を得ること、奪うことです。鉄を吸収する際は、必ず三価鉄のFe3+から、二価鉄のFe2+に変化させる必要があります。
なぜ三価鉄のFe3+から二価鉄のFe2+へ変化させる必要があるかというと、鉄の吸収経路であるDMT-1は、二価鉄のFe2+のみしか結合して輸送できないためです。三価のFe3+の状態では非常に安定しおり、そのままの状態ではDMT-1と結合させて輸送することが出来ません。
そのため、第二鉄である三価の鉄を吸収するためには、必ず二価の鉄に還元する必要があります。先ほどの鉄剤の一覧を見ると、第二鉄であるFe3+が混ざっていることが分かりますよね。この第二鉄であるFe3+は、一度Fe2+の状態に還元して初めて吸収することが出来ます。この鉄の吸収メカニズムを表したものが次の図です。

上の図では、動物性の食品に含まれるヘム鉄はそのまま取り込まれているのに対し、非ヘム鉄である三価の鉄(Fe3+)は、一度二価鉄であるFe2+に変化してから取り込まれているのが分かるかと思います。
このFe2+の状態に還元するためのサポートをしてくれるのが、胃酸やビタミンCなどです。非ヘム鉄は、この胃酸やビタミンCのサポートを受けて吸収されています。
ただ、この時にすべての鉄分を吸収することは出来ません。吸収出来なかった鉄分が腸内に流れると、それが腸内細菌のエサとなり、この腸内細菌が毒素を発生させて腸粘膜を傷つけてしまう原因になります。また、Fe3+からFe2+に還元する際には、大量の活性酸素も発生させてしまいます。
このように、これら鉄剤や非ヘム鉄は吸収効率が非常に悪く、活性酸素を発生させる大きな原因です。特に非ヘム鉄は吸収率が悪く、ヘム鉄の吸収効率が10%〜30%程度あるのに対し、非ヘム鉄は僅か5%以下しかありません。
このことから、鉄分を補給する際は「ヘム鉄」から補給するのがオススメです。ヘム鉄とは、肉や魚に多く含まれる鉄分のことです。ヘム鉄はポルフィリン環と呼ばれるタンパク質のカプセルのような物に包まれており、上述した非ヘム鉄に比べて活性酸素を殆ど発生させません。
また、非ヘム鉄はお茶やコーヒーなどに含まれるタンニンと結合し、吸収率が落ちてしまいますが、ヘム鉄であればこれらの影響を受けずに吸収することが出来ます。逆に非ヘム鉄を大量に摂取してしまうと、吸収出来なかった鉄が大腸へ大量に流れることから、更なる腸内環境の悪化を招く原因となりかねません。

なぜここまでヘム鉄が優れているかというと、ヘム鉄の構造もさることながらその吸収経路にあります。
ヘム鉄には「ヘムトランスポーター」と呼ばれる専用の吸収経路が腸に存在しており、この専用の吸収経路から効率的に吸収されることで、非ヘム鉄よりも効率的な吸収が可能になっているのです。
ちなみに、非ヘム鉄の吸収経路はDMT1という経路を使って行われています。この吸収経路は亜鉛や銅など他のミネラルを吸収経路と共通になっているため、鉄剤を多く飲めば飲むほど亜鉛など他のミネラルの吸収を阻害してしまい、亜鉛が欠乏することによって「亜鉛欠乏性貧血」という貧血を引き起こしてしまう原因になりえます。
このように非ヘム鉄の鉄剤を大量に摂取することは体内に悪影響をもたらす可能性が高いことから、鉄剤を用いての貧血改善はオススメしません。
この事は海外製のサプリメントとしてよく販売されている「アミノ酸キレート鉄」も同じです。
アミノ酸キレート鉄とは、本来吸収効率の悪い鉄を「グリシン」と呼ばれるアミノ酸でサンドイッチする事で、飛躍的に吸収効率を高めた鉄サプリメントです。アミノ酸キレート鉄は、一部の栄養療法を行っている方の間ではブームとなっています。ただ、このアミノ酸キレート鉄のサプリメントは良いことばかりではありません。

アミノ酸キレート鉄は、多量に摂取した場合や長期間漠然と摂取した場合に、体内の貯蔵鉄である「フェリチン値」が大幅に上昇する事例が散見されています。このフェリチン値は炎症反応でも上昇することから、鉄過剰摂取による炎症反応である可能性が考えられています。
通常、体内で鉄が足りている場合には小腸粘膜からの鉄吸収が抑制され、鉄の過剰摂取にはならないよう調節する仕組みが備わっています。これにより、ヘム鉄や非ヘム鉄を取り過ぎたとしても、吸収されずに便から排泄されるため、過剰摂取に至ることは希です。
しかし、アミノ酸キレート鉄を長期間、多量に摂取した場合は貯蔵鉄である「フェリチン値」が大幅に上昇する事例が散見されることから、この調節機構を無視して「アミノ酸の吸収経路」から吸収されているとも考えられています。一般的にフェリチン値は高くても150〜200ng/ml程度であり、これ以上フェリチンが大幅に上昇した場合は、何らかの炎症が発生している可能性が考えられますので、注意が必要です。
また、アミノ酸キレート鉄は鉄分だけを無理矢理大量に吸収させることから、とても利用効率が悪くなります。造血には鉄以外にも亜鉛や銅、セレンやマンガン、タンパク質なども必要で、これらが足りない場合は造血することが出来ません。特に、アミノ酸キレート鉄では鉄だけを大量に吸収させることから、他のミネラルとのバランスを崩しやすくなります。
鉄を多く摂取すれば貧血が改善出来るような気がしますが、鉄だけ大量に補給しても造血することは出来ません。造血するには「亜鉛」も必要で、鉄欠乏性貧血の方は同時に亜鉛欠乏性貧血も抱えている可能性があります。このような理由から、アミノ酸キレート鉄及び病院から処方される非ヘム鉄の摂取は、むしろ亜鉛欠乏性貧血や炎症による鉄の利用障害を招く原因となってしまう可能性があります。
貧血は「鉄欠乏」だけじゃない!貧血改善に大きな役割を果たす亜鉛の重要性
貧血は「鉄分だけが不足している」というイメージが強いですが、鉄不足だけが原因ではありません。鉄以外にも様々なミネラルやタンパク質が関係していて、その中でも特に「亜鉛」が重要な働きをしています。亜鉛はヘモグロビンの材料となる「ポルフィリン環」の合成に必要な材料であるほか、血糖値を下げるホルモンであるインスリンの合成にも必要です。
この亜鉛が不足してしまうと、貧血が改善出来なかったり、亜鉛欠乏性貧血を引き起こしたり、糖尿病や低血糖症を引き起こしてしまう原因になります。

この図は、赤血球を構成しているヘモグロビンの構成を表した物です。ヘモグロビンは「ヘム」というポルフィリン環と鉄がくっついた物で、グロビンはタンパク質です。この2つが組み合わさることで、ヘモグロビンは構成されています。
よく見ると、ヘム鉄の元になる「ポルフィリン環」の材料に亜鉛が必要と書いてありますよね。ポルフィリン環とはタンパク質のカプセルのような物で、ヘム鉄はこのタンパク質に包まれていることが最大の特徴です。
私達が摂った鉄分はこのポルフィリン環に包まれた「ヘム鉄」と呼ばれる状態に合成され、ヘモグロビンの合成などに利用されています。この時に亜鉛が不足しているとポルフィリン環が十分に合成できなくなり、ヘモグロビンの合成量低下に繋がります。このことから、亜鉛は造血をする際にも必要な栄養素です。
他にも、亜鉛欠乏は「亜鉛欠乏性貧血」とも関係しています。
亜鉛欠乏性貧血とは、亜鉛が不足することによって赤血球の膜が破れやすくなり、毛細血管通過時に血管とこすれて壊れてしまう状態の事です。

赤血球が壊れてしまうと、その中に含まれるヘモグロビンも壊れてしまいます。先ほど、ヘモグロビンの構成については説明しましたよね。このせっかく作ったヘモグロビンや赤血球が次々に壊れてしまうと、これら合成量よりも破裂量が多くなって、貧血が進行する原因になります。亜鉛は、この赤血球の膜を丈夫にし、壊れにくくするために必要な栄養素です。
それから、亜鉛はインスリンの作用にも関係しています。
インスリンは血糖値を下げてくれるホルモンで、このホルモンの効きが悪くなると血糖値が十分に下げられなくなります。その結果、糖尿病や低血糖症、虚血性疾患やガンの発症に発展する可能性があります。

このインスリンの合成や作用に必要な栄養素が「亜鉛」です。正常な人の場合、すい臓でインスリンが分泌されるときは、亜鉛も同時に分泌されています。この亜鉛がインスリンを保護することで、肝臓でインスリンが分解されてしまうことを防いでいます。
しかし、亜鉛が不足している場合、すい臓はインスリンだけを分泌します。すると、亜鉛に保護されていないインスリンは肝臓で分解されてしまい、全身インスリン濃度が低くなってしまうのです。このインスリンの働きが低下したり濃度が低くなると、そのぶんだけ血糖値が上昇しやすくなります。つまり、低血糖症は亜鉛不足も大きな原因の1つです。
そんな亜鉛不足は、鉄欠乏性貧血と関係ないように思えますよね。しかし実は、この亜鉛不足は鉄欠乏性貧血と密接な関係がある事が分かっています。ある鉄欠乏性貧血の女性グループを調べたところ、鉄欠乏性貧血の女性は健常な女性と比較して、血清亜鉛濃度が低いことが分かりました。

この研究では、鉄欠乏性貧血の女性30名のうち、血清亜鉛濃度が70μg/dL(正常値80μg/dL)を下回っている女性が27名とおよそ90%の女性が亜鉛欠乏状態でした。対して鉄欠乏性貧血で無い健常の女性30名では、血清亜鉛濃度が70μg/dLを超えている女性が29名と、殆どの方に亜鉛欠乏が見られなかったのです。
このことから、亜鉛欠乏と鉄欠乏性貧血には相関関係があり、鉄欠乏性貧血を抱えるお子さんの殆どは亜鉛欠乏も同時に抱えていることが予想されます。亜鉛は、上述したようにポルフィリン間の材料となったり、赤血球の膜を強くしたり、インスリンの働きに関与していたりと、貧血や低血糖症にも大きく関係している栄養素です。
また、お子さんの成長にも亜鉛が需要です。成長障害や食欲不振、低身長のお子さんに亜鉛を摂取させたところ、成長速度と身長が伸びたという研究結果が報告されています。

鉄欠乏性貧血を改善したい場合は、この事も考慮して「亜鉛」も同時に摂取していきましょう。何度も言いますが、病院で処方される鉄剤や、海外サプリメントのアミノ酸キレート鉄では、鉄のみしか補給出来ません。これらを大量に摂取することは、亜鉛を含めたミネラルバランスを崩す原因になります。これでは余計に体調を崩す原因になりますので、摂取する鉄分の種類や量にはくれぐれも注意しましょう。
 はる かおる
はる かおる鉄剤やアミノ酸キレート鉄での鉄分補給は逆に亜鉛欠乏や炎症を引き起こす原因になるよ❗お子さんの貧血や低血糖症には亜鉛欠乏も関係しているから、亜鉛もきちんと摂るようにしてね。
貧血を改善させるための具体的な分子栄養学的アプローチ
では、ここからがいよいよ貧血を改善させるための分子栄養学的アプローチのご紹介です。
具体的な鉄分の摂取目安や貧血改善に必要な栄養素などは、どのようにアプローチをすれば良いのでしょうか?
先ほども解説しましたが、鉄分を補給する際に選ぶべき鉄の種類は「ヘム鉄」です。
ヘム鉄は肉や魚などに含まれている動物性の有機鉄のことで、病院などで処方される鉄剤の「非ヘム鉄」や海外サプリメントの「アミノ酸キレート鉄」よりも安全です。ヘム鉄なら非ヘム鉄よりも吸収率が高く、これら鉄分に比べて活性酸素を発生させる心配が少ないというメリットがあります。

このヘム鉄をベースに、鉄代謝や造血に必要なミネラルなども併せて摂るようにしましょう。貧血改善に必要な栄養素は次の通りです。
貧血改善に必要な栄養素
- タンパク質
- ビタミンB群
- ヘム鉄
- 亜鉛
- マンガン
- セレン
- 銅
この中でも、最も重要なのは「タンパク質」です。先ほども解説したように、無機の鉄そのものの状態が体内で存在すると、活性酸素を発生させてしまってむしろ身体や細胞にダメージを与えてしまいかねません。
身体はこの鉄から発生する活性酸素から身を守るために、鉄を運搬、利用する際は必ずタンパク質で出来たカプセルに鉄分子を入れて利用しています。これが、ポルフィリン環やフェリチンなどですね。
つまり、鉄を安全に運搬、利用するためにはタンパク質が絶対に欠かせません。いくら鉄分を多く補給しても、安全に貯蔵、運搬、利用出来るためのタンパク質がない状態では、貧血を改善させることが出来ないのです。
このことから、貧血改善をするためには鉄分摂取に加えて「タンパク質」もしっかり摂るようにしましょう。最低でも一食当たり100g〜200g程度の肉や魚は取り入れたいところです。足りない分は、プロテインなどを活用するのも良いですね。加えて、タンパク質を利用するために必要な補酵素である「ビタミンB群」も積極的に補給するようにして下さい。
もし、量多く食べられないお子さんや、消化能力が低下しているお子さんの場合は、最初に解説した「回数頻回食」を行ったり「消化酵素」のサプリメントも取り入れてみましょう。
そして、次に「ヘム鉄」です。ヘム鉄の摂取量目安は、血清フェリチン値を目安に判断します。血清フェリチン値の検査はオーソモレキュラー療法の血液検査を受けることで調べることが出来ますので、気になる方は受けてみて下さい。
また、一部の病院では「フェリチン値を図ってほしい」とお願いすると検査してくれるところもあります。大抵の場合はフェリチン値の検査を追加したい理由を尋ねられますので、「貧血の参考にしたい」としっかり説明出来るようになっておきましょう。
血清フェリチン値は男女で基準値の違いがありますが、おおよそ40ng/mL未満では潜在性鉄欠乏性貧血と判断することが出来ます。この場合は、ヘム鉄として一日45mgを目安に摂取してみて下さい。
また、血清フェリチン値が40〜100ng/mLの間では、貧血では無いものの貯蔵鉄がやや不足している状態です。この場合も、十分な貯蔵鉄が貯えられるよう、一日あたりヘム鉄として15mg程度補給してみて下さい。継続していくにつれてフェリチン値は徐々に上がっていき、血清フェリチン値が125ng/mL程度になるのが理想と言われています。

ただし、成長期のお子さんは栄養の需要が高く、特に初潮を迎えた女の子の場合は毎月月経があるのでフェリチン値はなかなか上昇しない傾向にあります。成長期のお子さんや初潮を迎えた女の子の場合は血清フェリチン値が60ng/mL前後を保てていれば大丈夫ですので、それ以上フェリチンが下がらないようキープすることに努めましょう。
それから、フェリチン値は貧血の判断以外にも「炎症」を見るためのマーカーでもあります。フェリチン値は体内で炎症が発生していても上昇することがあり、ガンなどでは著しく上昇する場合もあります。
特に、フェリチン値が200ng/mLを超えていたり、フェリチン値が高くてヘモグロビン値が低い場合は何らかの炎症が関与している可能性大です。この場合は、炎症の原因となっている原因を調べ、適切に対処するようにして下さい。
さらにこのヘム鉄の補給に加えて、亜鉛の補給も重要です。亜鉛は、上述したようにポルフィリン間の材料となったり、赤血球の膜を強くしたり、インスリンの働きに関与していたりと、貧血や低血糖症にも大きく関係している栄養素です。この亜鉛を同時に摂取する事で、更に貧血を改善しやすくなるという結果が出ています。

この図は、貧血の女性に「鉄だけ」を摂取してもらったグループと、「亜鉛だけ」を摂取してもらったグループ、そして「鉄と亜鉛」を摂取してもらったグループの変化を見た結果です。この結果では、鉄のみ、亜鉛のみのグループと比べ、「鉄と亜鉛を同時」に摂ったグループの方が赤血球数の改善に有意な差が見られました。
このことから鉄分だけや亜鉛だけを摂取するのでは無く、鉄分と亜鉛は同時に摂取する方が効果的です。この時補給する鉄分は、もちろん「ヘム鉄」を選ぶようにしましょう。ヘム鉄はドラッグストアーなどで売られている物もありますが、何でも良いわけではありません。
安いサプリメントは添加物も多く、肝臓や腸に負担をかける恐れがあります。これに対し、分子栄養学で用いる専用のサプリメントはドーズレスポンス(至適量)に対応出来るよう専用の設計と安全性を考慮して作られています。そのため、高容量の摂取でも身体に負担が無く安心です。
市販の安いヘム鉄サプリにはご注意!
ヘム鉄のサプリと言えば、ドラッグストアーなどで安く販売されている物を見かけることがありますよね。ヘム鉄が補給出来るなら、安くて量が摂れるに越したことはありません。しかし、同じヘム鉄といえどその質にはピンからキリまであります。特に、「ヘム鉄パウダーの量」と「ヘム鉄含有量」は全く違うものですので注意して下さい。
ヘム鉄は豚の血液を精製して作られており、ヘム鉄パウダーと呼ばれるパウダー状の中にヘム鉄が1%もしくは2%含有している物が一般的です。例えば「一粒でヘム鉄50mg」と書かれていても、これはヘム鉄パウダーが50mg含まれているだけであり、実際にはその中の1%〜2%である0.5mg〜1mgしかヘム鉄が含まれていない計算になります。このように、多く含まれているように見せかけて、実際にはヘム鉄が殆ど含まれていない物があるのです。
また、繰り返しますが貧血改善にはヘム鉄以外にも微量ミネラルと呼ばれるセレンやマンガン、銅や亜鉛など他のミネラルの補給も重要です。ヘム鉄として市販されている商品の多くはヘム鉄のみなど鉄分の補給しか出来ません。加えて、ヘム鉄の製造管理には高度な技術が必要で、生体内利用効率まで考慮すると安く作る事は不可能です。物によっては、製造管理体制が悪く、品質が劣化している物もあります。
この事から、同じように見えるヘム鉄サプリメントであっても、体内での利用効率が悪く、貧血が改善出来ない場合があります。これを避けるためにも、ヘム鉄を摂取する際は生体内のミネラルバランスや生体内利用効率などを考慮した質が高いものを選ぶようにして下さい。分子整合栄養医学で使われているヘム鉄製品は、「鉄の取り込み」「利用」「貯蔵」「排泄」など貧血改善における鉄分本来の働きが安全に出来るよう考慮されています。ヘム鉄を選ぶ際は、値段や含有量にとらわれず、体内で安全に利用出来る安心、安全な製品を選びましょう。

 はる かおる
はる かおる貧血改善は、単に鉄を補給するだけじゃ出来ないよ❗特に補給する鉄分の種類によっては体調を悪くする原因になるから気をつけてね❗
鉄分の多い食べ物を食べれば貧血は改善出来る? 食事だけで貧血改善は不可能です。
ここまでは、低血糖と貧血の関係、貧血に対する分子栄養学的栄養アプローチをご紹介してきました。貧血と低血糖症には関連があり、低血糖症と貧血を抱えている場合はまず貧血の改善を行っていくことが重要です。
この貧血改善に必要な栄養素としては、大まかにまとめると次のような感じです。
貧血改善に必要な栄養素
- タンパク質
- ビタミンB群
- ヘム鉄
- 亜鉛等のミネラル
- 食物繊維
- 酪酸菌やビフィズス菌、納豆菌など
このように見ていくと、人によっては「サプリメントなんか使わなくても食事で改善出来るのでは?」と思いますよね。タンパク質は肉や魚から摂れますし、ヘム鉄も肉や魚などの動物性食品に多く含まれています。また、亜鉛は牡蠣やウナギなどに多く含まれていますし、食物繊維は野菜などから多く摂ることが出来ます。酪酸菌やビフィズス菌、納豆菌などは、納豆や味噌などの発酵食品を食べれば何とかなりそうな気がしますよね。
しかし、これら食事だけで必要な栄養素を補給して不調を改善させることは不可能です。
理由としては主に4つあり、一つは食事で摂れる栄養素の量が少ないこと、もう一つは貧血や低血糖症などによって消化能力が低下してしまった状態や、元々消化能力の弱いお子さんでは十分に消化吸収出来ないこと、もう一つはむしろサプリメントよりもコストが高くなってしまうこと、最後の一つは毎日同じ物を食べ続けることで飽きが来たり食事の楽しみが無くなってしまうことが理由です。
例えば、タンパク質やヘム鉄ビタミンB群、亜鉛を多く含む食べ物として「赤身肉」や「レバー」があります。赤身肉のヒレやランプ、モモの部位には、100gあたり20gのタンパク質と、2.5mg程度のヘム鉄が含まれています。この肉を多く食べれば、十分にタンパク質もヘム鉄も補給出来そうな気がしますよね。


しかし、肉に含まれるタンパク質は、そのすべてが得られるわけではありません。牛肉に含まれるプロテインスコアは80と低く、これは牛肉に含まれるアミノ酸のバランスがあまり良くない事を表しています。
プロテインスコアとは、そのタンパク質の「良質度」のこと。この数値が高いほど、そのタンパク質の利用効率が高くなります。この利用効率に加えて、調理による損失も加わります。肉は加熱調理をして食べますので、これを加味すると100gの肉を食べてもたった8gのタンパク質しか補給出来ない計算です。
また、肉に含まれるヘム鉄は肉汁(ドリップ)と共に流れ出てしまいます。特に煮物や茹でこぼしでは多く鉄分が溶出し、30分から1時間程度煮込むだけでおよそ30%〜50%ほどの鉄分が溶出してしまいます。肉に含まれるビタミンB群も水溶性ビタミンですので、加熱調理や煮込むことで大部分が失われます。食べ物の栄養損失は、思っている以上に大きいのです。

この事を前提に、食事で必要な栄養を賄うとしましょう。体重が30kgのお子さんが一日に必要なタンパク質は、その体重分の30gと言われています。仮に20kgのお子さんなら20g必要です。また、貧血の人は一日あたり45mgのヘム鉄が必要になります。
もし体重が30kgのお子さんが肉だけでタンパク質を補給しようとすると、およそ300g〜400gもの肉を毎日食べなければなりません。ヘム鉄に至っては、赤身肉100gあたり2.5gとすると、45mg補給するためにはおよそ一日2kgも必要になります。一日に400gや2kgもの肉なんて、到底食べる事は不可能ですよね。
加えて、これら摂取した肉がすべて消化吸収出来るとは限りません。貧血や低血糖症を抱えているお子さんは、元々消化能力が低い可能性が高く、加えて自律神経の乱れから更に消化吸収能力が落ちてしまっています。
そうなると、摂取出来るタンパク質量やヘム鉄量は更に低いと考えられます。消化吸収能が落ちている場合は摂取タンパク質の半分程度が消化吸収出来れば良い方で、場合によっては全く消化吸収出来ない可能性も高いです。
消化できなかったタンパク質はそのまま小腸や大腸に流れ、悪玉菌のエサとなって更に腸内環境の悪化を招きます。肉を大量に食べることは更なる腸内環境の悪化と消化吸収の低下を招くことから、むしろ体調が悪化していく原因にもなるのです。
そして、当然ながらこれら肉や食材にはお金がかかります。毎日肉を1kgも2kgも買えば、出費も相当な額になるでしょう。例えば、2023年一月の全国牛肉平均価格は100gあたり342円となっています。物価の高騰で徐々に値上がりしており、今後も値上がりが続くと思われます。この肉を毎日2kg購入するとなると、物価上昇の影響を考慮に入れなくても一日あたり6,840円の出費です。
これに家族分を加えたり、一ヶ月分まで算出すると、とてもじゃありませんが現実的ではありませんよね。購入した肉が問題なく消化吸収出来るならまだしも、消化吸収できない場合は便器にお金を棄てるようなものです。そんなことを続けるのは、よほどお金に余裕がある人でも不可能だと思います。
また、毎日毎日肉を食べ続けるのは精神的苦痛も伴います。いくらレシピや食べ方を工夫しても、毎日食べていれば当然飽きてきます。食べたくもないのに健康のために食べ続けることは、もはや拷問以外のなにものでもありません。
親としても、子供がイヤイヤ食べていたり、嫌がって食べているのに無理矢理食べさせることはしたくないですよね。こんなことをしたら、お子さんのストレスが増大し、更に自律神経の乱れや消化能力の低下を引き起こします。ですので、健康のために同じ物を毎日食べることはオススメしません。そんなことをするよりも、必要な栄養素はサプリメントで都度補いながら毎日の食事を楽しむようにしましょう。
毎日の食事を楽しみながら必要な栄養素を追加する手段としては、サプリメントを取り入れるのが最も手軽で簡単です。サプリメントなら、普段の食事に加えて摂取する事で、食事では摂れないような高容量の栄養素を摂取することが出来ます。
例えば、ヘム鉄のサプリメント1カプセルあたり5mgのヘム鉄が含まれていたとしたら、2カプセル飲むだけで牛の赤身肉400g程度に相当します。一回2カプセルを三食食後に飲むだけで、牛の赤身肉では1.2kg相当です。また、タンパク質をプロテインで摂った場合は、そのプロテインの質にもよりますが1回あたり20g~30g程度のタンパク質が摂取出来ます。
これは、牛の赤身肉で換算すると300g〜400g程度になります。サプリメントの場合は普段の食事に加えて摂取しますので、摂取出来る栄養素の量はこれだけではありません。そう考えると、サプリメントを必要に応じて取り入れることがどれだけ効率が良くコストパフォーマンスが良いかが分かって頂けるでしょう。
ただし、サプリメントといってもピンからキリまであります。そこら辺で売ってるサプリメントを買ってきてただ飲めば良いというわけではありません。サプリメントの中には、胃や腸で全く溶けずに便で排泄されてしまうような粗悪品も多く流通しています。
加えて消化吸収能の問題もありますので、サプリメントやプロテインの種類も消化吸収能や状態に合わせて選んだり量を調節する事が重要です。このような最適な栄養アプローチを行うためにも、オーソモレキュラー療法の血液検査を受けてみて下さい。オーソモレキュラー療法とは、68項目にも及ぶ血液検査項目でその方の状態を解析し、その方に最適な栄養アプローチをご提案する栄養療法です。
 はる かおる
はる かおる食事だけで必要な栄養素を補うのは至難の業だよ。むしろ体調を悪くする原因にもなるから、質の良いサプリメントを自分の状態に合わせて適切に使うようにしてね❗
お子さんの低血糖症には、隠れた原因が必ずある。単に糖分を補給するだけでなく、低血糖症に陥る根本原因から対処しましょう。
ここまで、子供の低血糖症の原因と対策についてと、子供の低血糖症の隠れた原因となっている貧血について解説してきました。
子供の低血糖症には、単に食事量が不足しただけで無く、その根本には消化能力の低下や貧血などの栄養不足が関係しています。特にお子さんの場合は成長期によって鉄の需要が高く、病院では貧血と診断されていなくても隠れ貧血に陥っている場合があるので注意が必要です。
また、お子さんの低血糖症については、他にも過敏性腸症候群や機能性ディスペプシア、SIBOやリーキーガット症候群など、消化管の疾病を抱えている場合もあります。ですので、上述した原因も含め、お子さんによって複数の原因が複雑に絡み合っていることも多く、検査もなしに適切な栄養アプローチを行うのは困難です。
例えば、食事量の不足によってケトン性低血糖症に陥ってしまうお子さんと「糖質の摂りすぎや摂らなさすぎ」や「貧血」によって低血糖が起きているお子さんとではアプローチは全く違います。また、この記事で紹介した原因以外にも、「アトピーやアレルギーが無いか」や「遺伝的な問題」があるかなどの問題も関係してきます。

このように低血糖症には様々な原因があり、個人個人バラバラに組み合わさって引き起こされています。同じ低血糖症に見えても対処法は全く異なりますので、これら原因となる要因を検査で洗い出し、お子さんの状態に合ったアプローチを行っていく事が何よりも重要です。
その為には、栄養状態や疾病の状態を知ることが出来る「オーソモレキュラー療法」の血液検査を受けてみましょう。
オーソモレキュラー療法では、68項目にも及ぶ血液検査項目に加え、低血糖症の状態や貧血の状態、副腎疲労やリーキーガット症候群検査などを必要に応じて組み合わせて行う事が出来ます。
複数の検査を組み合わせることによってより詳しく状態を知ることができ、お子さんの低血糖症や貧血の根本原因がどこから来ているのかが分かります。また、検査結果はレポートにまとめられ、どんな栄養素をどれくらい摂ったら良いかの詳しいアドバイスも受けられます。




このような情報を元に、お子さんに合わせたアプローチを行っていきましょう。
根本原因からきちんと対処していくことが出来れば、無反応性低血糖症や機能性低血糖症なども改善出来る可能性があります。同じように見える低血糖症や貧血でもお子さんによって全くアプローチが違いますので、お子さんに必要なアプローチについては、是非オーソモレキュラー療法の検査を受けてみて下さい。
オーソモレキュラー療法の詳細については、下記ページからご覧頂けます。
また、検査をご希望の方は、上記リンクか記事最後尾のプロフィールに記載されている「オーソモレキュラー療法申し込みページ」からご相談下さい。検査に必要な手続きなどをご案内致します。
分子栄養学の実践は必ず分子栄養学実践専用サプリメントを使用しましょう
オーソモレキュラー療法では、血液検査や各種検査の結果に応じて分子栄養学実践専用に設計されたサプリメントで栄養アプローチをしていきます。
分子栄養学実践専用サプリメントとは、その人それぞれの体質に合わせてアプローチが出来るよう、消化吸収能が考慮された設計や製造が行われていることが特徴です。また、原材料には天然由来の生体内物質が使用されていたり、成分同士が反応して効力を失わないよう、反応抑制のためのコーティングが行われていたりなど、非常に高品質なサプリメントとなっています。
そのため、分子栄養学実践専用サプリメントは、市販されているサプリメントや海外サプリメントと比べて非常に高価となっています。
しかし中には、「市販されているサプリメントや海外サプリメントを利用して実践したい」と思っている方も多いかもしれません。市販されているサプリメントや海外サプリメントは、分子栄養学実践専用サプリメントと比べて非常に安価です。
ですが、市販されているサプリメント海外サプリメントなどで販売されているサプリメントで分子栄養学を実践をするのはオススメしません。
市販されているサプリメントや海外サプリメントでは、そもそも消化吸収能が低下した方や病態を抱えた方が摂取するようには設計されておらず、胃や腸でも全く溶けない粗悪品も流通しています。

また、原材料に人工的に加工されたものや合成されたもの、天然界には存在しない化学構造のものなどが使われていることもあり、これらを大量に摂取することはむしろ生体内の分子を乱してしまうことにも繋がります。
加えて、栄養素が酸化・劣化して効力を失っているものや、そもそも有効成分自体が殆ど含まれていないものなどもあります。このことから、市販されているサプリメントや海外サプリメントを使って分子栄養学を実践することはオススメしていません。
分子栄養学を実践する際は、このようなサプリメントの善し悪しを学ぶことも非常に重要です。分子栄養学実践専用サプリメントと海外サプリメントなど一般的なサプリメントの違いについては、下記の記事を参考にして下さい。

そして、分子栄養学・オーソモレキュラー療法を実践する際は必ず「分子栄養学実践専用サプリメント」を使用しましょう。
サプリメントは、きちんと消化吸収・利用されて初めて意味があります。分子栄養学実践専用サプリメントでは、その人それぞれの体質に合わせてアプローチが出来るよう、消化吸収能が考慮された設計や製造が行われていることが特徴です。
また、分子栄養学では一般的な量よりも遙かに多くの栄養素を摂取します。この時、栄養素同士が反応して効力を失ってしまったら意味がありません。分子栄養学実践専用サプリメントでは、成分同士が反応して効力を失わないよう、反応抑制のためのコーティングが行われていたりなど、非常に高品質なサプリメントとなっています。
このことから、分子栄養学を実践する際は、必ず分子栄養学実践専用サプリメントを用いるようにして下さい。
 ナンナン
ナンナンサプリメントは何を選んでもいいわけじゃないのか❗
 はる かおる
はる かおるそうだよ、サプリメントは同じように見えてもその中身や設計や全く異なっているんだ。質の悪いサプリメントを使うと逆効果になるから、分子栄養学を実践する際は必ず分子栄養学実践専用に作られた作られたサプリメントでしっかりアプローチしてね

子供が低血糖症になった時の対処法。 低血糖症の根本的な原因と解決方法を分子栄養学的アプローチから解説まとめ

以上が、子供が低血糖症になったときの対処法と、子供の低血糖症と関係が深い貧血についての対処方法でした。
低血糖に陥りやすいお子さんは毎朝パン食が多く、食事量や摂取カロリー栄養バランスが低い傾向にあります。また、元々小食であまり量が食べられないお子さんや、消化吸収能に問題があるお子さんも低血糖症に陥りやすい傾向にあります。お子さんの低血糖症を改善するためには、まず第一に十分な食事量を確保し、バランスの良い食事を提供してあげることが大切です。
加えて、お子さんの低血糖症の裏には貧血が隠れている場合もあります。この貧血についても、重度の貧血にならないと貧血だと診断されない事が多く、「隠れ貧血」に陥っているお子さんも多くいます。加えて、低血糖症にも「隠れ低血糖症」に陥っているお子さんがおり、貧血とも低血糖症とも診断されない場合は、起立性調節障害や精神疾患として扱われたり間違われたりしてしまう場合も多いです。
精神疾患として扱われた場合は、もちろん精神薬を処方されます。しかし、元々は精神疾患ではないので精神薬が効くことはありません。むしろ、精神薬を服用することで依存症になったり副作用の問題が発生したりして更なる体調悪化を招きます。このような問題もあることから、貧血や低血糖症の治療に対して、病院での保険診療は殆ど役に立ちません。
人の身体には、元々糖質などの栄養素や血糖値を上手く利用したりコントロールしたりする機能が備わっています。低血糖症は、この機能が正常に働けなくなってしまったことが一番の問題です。この機能を元に戻すことが出来れば、お子さんの低血糖症も、根本から改善出来る可能性が高いです。
是非、このあたりの原因をしっかり調べて適切なアプローチを行っていきましょう。
今回ご紹介した原因や対策、検査方法は根本原因から低血糖症を解決する際の大きな手助けになるはずです。
糖質の摂取量だけで血糖値をコントロールしようとせず、低血糖症が引き起こされている根本の原因からアプローチしていくようにしてください。
 ナンナン
ナンナン子供は食事量の不足や消化吸収能に問題がある場合でも低血糖症になりやすくなるんだね💧僕も、今度から子供には食事をしっかり食べさせるようにするよ。それから、子供でも低血糖症の改善方法は人それぞれ違うみたいだから、オーソモレキュラー療法を受けさせてみるね❗
 はる かおる
はる かおるうん、是非受けさせてみて。
オーソモレキュラー療法を行っている方には、無料で栄養カウンセリングも行っているよ。利用してみてね。




















